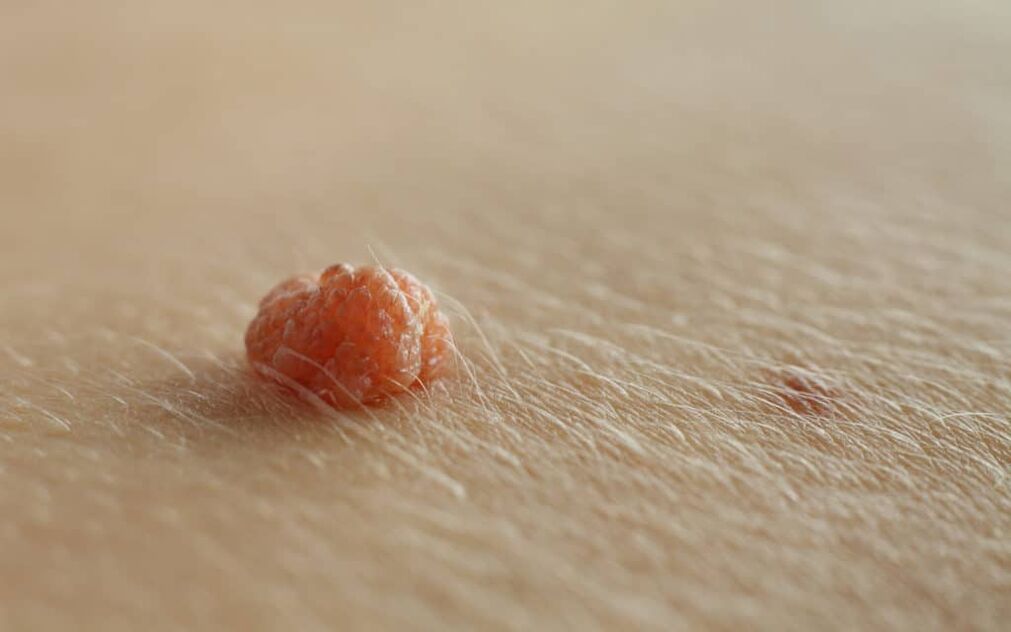
Le verruche del pene sono la malattia a trasmissione sessuale più comune negli uomini e sono causate dal papillomavirus umano (HPV). Le verruche del pene appaiono tipicamente come placche morbide, dal color carne al marrone sul glande e sul fusto del pene.
Per fornire una panoramica aggiornata della comprensione, della diagnosi e del trattamento attuali delle verruche del pene, è stata effettuata una revisione utilizzando termini e frasi chiave come "verruche del pene" e "verruche genitali". La strategia di ricerca comprendeva meta-analisi, studi randomizzati e controllati, studi clinici, studi osservazionali e revisioni.
Epidemiologia
L’infezione da HPV è la malattia sessualmente trasmissibile più comune in tutto il mondo. L’infezione da HPV non significa che una persona svilupperà le verruche genitali. Si stima che lo 0, 5-5% dei giovani uomini adulti sessualmente attivi presentino verruche genitali all'esame obiettivo. La malattia raggiunge il picco tra i 25 e i 29 anni.
eziopatogenesi
L'HPV è un virus del DNA capside a doppia elica senza involucro che appartiene al genere Papillomavirus della famiglia Papillomaviridae e infetta solo l'uomo. Il virus ha un genoma circolare di 8 kilobasi di lunghezza che codifica otto geni, inclusi i geni per due proteine strutturali incapsidanti, vale a dire L1 e L2. La particella simile al virus contenente L1 viene utilizzata nella produzione di vaccini HPV. L1 e L2 mediano l'infezione da HPV.
È anche possibile contrarre contemporaneamente diversi tipi di HPV. Negli adulti, l'infezione genitale da HPV viene trasmessa principalmente attraverso il contatto sessuale e meno comunemente attraverso il sesso orale, il sesso pelle a pelle e i fomiti. Nei bambini, l'infezione da HPV può verificarsi a seguito di abuso sessuale, trasmissione verticale, autoinfezione, infezione attraverso contatti familiari stretti e da fomiti. L'HPV penetra nelle cellule dello strato basale dell'epidermide attraverso microtraumi sulla pelle o sulle mucose.
Il periodo di incubazione di un'infezione va da 3 settimane a 8 mesi, con una media da 2 a 4 mesi. La malattia si verifica più spesso nelle persone con i seguenti fattori predisponenti: immunodeficienza, rapporti sessuali non protetti, partner sessuali multipli, un partner sessuale con più partner sessuali, una storia di infezioni trasmesse sessualmente, attività sessuale precoce, un periodo di tempo più breve tra incontri nuovi i partner e i rapporti sessuali, vivendo con lui, non devono essere circoncisi e fumare. Altri fattori predisponenti includono umidità, macerazione, traumi e difetti epiteliali nella zona del pene.
Istopatologia
L'esame istologico mostra papillomatosi, paracheratosi focale, acantosi grave, koilociti multipli vacuolati, distensione vascolare e grandi granuli di cheratoialina.
Manifestazioni cliniche
Le verruche del pene sono generalmente asintomatiche e occasionalmente possono causare prurito o dolore. Le verruche genitali si trovano solitamente sul frenulo, sul glande, all'interno del prepuzio e sul solco coronale. All'esordio della malattia, le verruche del pene appaiono tipicamente come papule piccole, discrete, morbide, lisce, perlate, a forma di cupola.
Le lesioni possono verificarsi singolarmente o in cluster (raggruppati). Possono essere peduncolati o a base larga (sessili). Nel tempo, le papule possono fondersi in placche. Le verruche possono essere filiformi, esofitiche, papillomatose, verrucose, ipercheratosiche, cerebriformi, fungine o a forma di cavolfiore. Il colore può essere color carne, rosa, arrossato, marrone, viola o iperpigmentato.
diagnosi
La diagnosi viene fatta clinicamente, solitamente sulla base dell'anamnesi e dell'esame obiettivo. La dermoscopia e la microscopia confocale in vivo aiutano a migliorare l'accuratezza diagnostica. Morfologicamente, le verruche possono variare dalla forma di un dito, a quella pineale, a mosaico. Le caratteristiche della vascolarizzazione comprendono vasi glomerulari, a forcina e puntati. La papillomatosi è una caratteristica chiave delle verruche. Alcuni autori suggeriscono l'uso del test dell'acido acetico (sbiancamento della superficie della verruca quando viene applicato acido acetico) per facilitare la diagnosi delle verruche del pene.
La sensibilità di questo test è elevata per le verruche del pene iperplastiche, ma è considerata bassa per altri tipi di verruche del pene e aree con infezione subclinica. La biopsia cutanea è raramente giustificata ma dovrebbe essere presa in considerazione quando sono presenti caratteristiche atipiche (es. pigmentazione atipica, indurimento, aderenza alle strutture sottostanti, consistenza dura, ulcere o sanguinamento), quando la diagnosi è incerta, o nel caso di verruche, che non rispondere a vari trattamenti. Sebbene alcuni autori propongano la diagnostica PCR per determinare, tra le altre cose, il tipo di HPV che determina il rischio di malignità, la tipizzazione dell'HPV non è raccomandata nella pratica di routine.
Diagnosi differenziale
La diagnosi differenziale comprende papule perlacee del pene, granuli di Fordyce, acrocordoni, condilomi lati della sifilide, mollusco contagioso, granuloma anulare, lichen planus, lichen planus, cheratosi seborroica, nevo epidermico, linfangioma varicoso capillare, linfogranuloma venereo, scabbia, siringoma, post-traumatico. neuroma, schwannoma, papulosi bowenoide e carcinoma a cellule squamose.
Papule perlacee del peneSi presentano come papule asintomatiche, piccole, lisce, morbide, giallastre, bianco perlacee o color carne, coniche o a forma di cupola con un diametro di 1 – 4 mm. Le lesioni sono generalmente uniformi per forma e dimensione e distribuite simmetricamente. Tipicamente, le papule si trovano in file singole, doppie o multiple in un cerchio attorno all'apice e al solco del glande. Le papule tendono ad essere più visibili sulla cresta coronale e meno evidenti verso il frenulo.
Granuli Fordyce- queste sono ghiandole sebacee ingrossate. Sul glande e sul fusto del pene, i granuli di Fordyce appaiono come papule lisce, asintomatiche, isolate o raggruppate, discrete, di colore giallo crema, di 1-2 mm di diametro. Queste papule sono più visibili sul fusto del pene durante l'erezione o quando viene tirato il prepuzio. A volte da questi granuli può essere spremuto un materiale denso, gessoso o simile al formaggio.
Acrocordoni, chiamati anche etichette cutanee, sono escrescenze cutanee morbide, dal colore della carne al marrone scuro, con gambo o base larga con un contorno liscio. A volte possono essere ipercheratosici o avere un aspetto verrucoso. La maggior parte degli acrocordoni ha un diametro compreso tra 2 e 5 mm, anche se a volte possono essere più grandi, specialmente nella zona inguinale. Gli acrocordoni possono apparire su quasi ogni parte del corpo, ma sono più comunemente visti sul collo e sull'area intertriginosa. Quando si verificano nella zona del pene, possono imitare le verruche del pene.
Condilomi lati- Si tratta di lesioni cutanee nella sifilide secondaria causate dalla spirocheta Treponema pallidum. Clinicamente, i condilomi lata si presentano come papule o placche umide, bianco-grigiastre, vellutate, piatte o simili a cavolfiori, larghe. Tendono a svilupparsi nelle aree calde e umide dei genitali e del perineo. La sifilide secondaria è caratterizzata da un'eruzione maculopapulare non pruriginosa, diffusa e simmetrica sul tronco, sui palmi delle mani e sulle piante dei piedi. Le manifestazioni sistemiche comprendono cefalea, affaticamento, faringite, mialgia e artralgia. Possono verificarsi eruzioni cutanee eritematose o biancastre sulla mucosa orale, nonché alopecia e linfoadenopatia generalizzata.
Granuloma anulareè una malattia infiammatoria benigna ed autolimitante del derma e del tessuto sottocutaneo. La patologia è caratterizzata da papule asintomatiche, solide, bruno-violacee, eritematose o color carne, solitamente disposte ad anello. Man mano che la malattia progredisce, si può notare una regressione centrale. Un anello di papule spesso cresce insieme per formare una placca a forma di anello. I granulomi si localizzano solitamente sulle superfici estensorie delle estremità distali, ma si possono trovare anche sulla diafisi e sul glande.
Lichen planus della pelleè una dermatosi infiammatoria cronica che si manifesta con papule e placche piatte, poligonali, viola e pruriginose. Molto spesso, l'eruzione cutanea si verifica sulle superfici di flessione delle mani, della schiena, del tronco, delle gambe, delle caviglie e del glande. Circa il 25% delle lesioni si verificano sui genitali.
Nevo epidermicoè un amartoma che origina dall'ectoderma embrionale e si differenzia in cheratinociti, ghiandole apocrine, ghiandole eccrine, follicoli piliferi e ghiandole sebacee. La lesione classica è una placca solitaria, asintomatica, ben circoscritta, che segue le linee di Blaschko. L'esordio della malattia avviene solitamente nel primo anno di vita. Il colore varia dal carnoso al giallo e al marrone. Nel tempo, la lesione può ispessirsi e diventare verrucosa.
Il linfangioma varicoso capillare è un ingrossamento benigno a forma di sacca dei linfonodi cutanei e sottocutanei. La condizione è caratterizzata da grappoli di bolle che ricordano le uova di rana. Il colore dipende dal contenuto: un colore biancastro, giallo o marrone chiaro è dovuto al colore del fluido linfatico, un colore rossastro o bluastro è dovuto alla presenza di globuli rossi nel fluido linfatico a seguito di sanguinamento. Le vesciche possono modificarsi e assumere un aspetto verrucoso. Più spesso alle estremità, meno spesso nella zona genitale.
Linfogranuloma venereoè una malattia a trasmissione sessuale causata dalla Chlamydia trachomatis. La malattia è caratterizzata da una papula genitale transitoria e indolore e, più raramente, da un'erosione, un'ulcera o una pustola, seguita da linfoadenopatie inguinali e/o femorali chiamate bubboni.
Generalmente,Siringomisono papule asintomatiche, piccole, morbide o dense, color carne o marroni con un diametro di 1–3 mm. Si trovano soprattutto nella zona periorbitale e sulle guance. Tuttavia, i siringomi possono verificarsi sul pene e sui glutei. Quando i siringomi si localizzano sul pene, possono essere confusi con le verruche del pene.
Schwannomi- Si tratta di neoplasie che originano dalle cellule di Schwann. Uno schwannoma del pene di solito si presenta come un unico nodulo asintomatico a crescita lenta sulla parte posteriore dell'asta del pene.
Papulosi bowenoideè una displasia intraepidermica focale precancerosa che di solito si presenta come papule o placche multiple di colore bruno-rossastro nell'area anogenitale, in particolare nel pene. La patologia è compatibile con un carcinoma a cellule squamose in situ. Il carcinoma invasivo a cellule squamose progredisce nel 2-3% dei casi.
Generalmente,Carcinoma spinocellulareIl pene si manifesta sotto forma di nodulo, ulcera o lesione eritematosa. L'eruzione cutanea può essere verrucosa, leucoplachica o sclerotica. La sede preferita è il glande, seguito dal prepuzio e dall'asta del pene.
Complicazioni
Le verruche del pene possono causare notevole preoccupazione o angoscia al paziente e al suo partner sessuale a causa del loro aspetto estetico, della loro contagiosità, stigmatizzazione, preoccupazioni sulla futura fertilità e rischio di cancro e della loro associazione con altre malattie sessualmente trasmissibili. Si stima che il 20-34% dei pazienti affetti abbiano malattie sessualmente trasmissibili. I pazienti spesso provano sentimenti di colpa, vergogna, bassa autostima e ansia. Le persone con verruche del pene hanno maggiori probabilità di soffrire di disfunzioni sessuali, depressione e ansia rispetto alla popolazione sana. Questa condizione può avere effetti psicosociali negativi sul paziente e avere un impatto negativo sulla sua qualità di vita. Grandi lesioni esofitiche possono sanguinare, causare ostruzione uretrale e interferire con i rapporti sessuali. La trasformazione maligna è rara, tranne che nei soggetti immunocompromessi. I pazienti con verruche del pene corrono un rischio maggiore di sviluppare cancro ai genitali, cancro alla testa e cancro al collo a causa della coinfezione con HPV ad alto rischio.
previsione
Se non viene somministrato alcun trattamento, le verruche genitali possono risolversi da sole, rimanere invariate o aumentare di dimensioni e numero. Circa un terzo delle verruche del pene si risolvono senza trattamento e il tempo medio per scomparire è di circa 9 mesi. Con un trattamento adeguato, dal 35 al 100% delle verruche scompare entro 3-16 settimane. Anche se le verruche scompaiono, l’infezione da HPV può persistere e causare una recidiva. I tassi di recidiva variano dal 25 al 67% entro 6 mesi di trattamento. Una percentuale maggiore di recidive si verifica nei pazienti con infezione subclinica, infezione ricorrente (reinfezione) dopo rapporti sessuali e in presenza di immunodeficienze.
Trattamento
Il trattamento attivo delle verruche del pene è preferibile alle cure di follow-up perché determina una risoluzione più rapida delle lesioni, riduce la paura di infezione del partner, allevia il disagio emotivo, migliora l'aspetto estetico, riduce lo stigma sociale associato alle lesioni del pene e allevia i sintomi (ad es. prurito, dolore o sanguinamento). Le verruche del pene che persistono per più di due anni hanno molte meno probabilità di scomparire da sole, quindi dovrebbe essere offerto prima un trattamento attivo. La consulenza ai partner sessuali è obbligatoria. Si raccomanda anche lo screening per le malattie sessualmente trasmissibili.
I trattamenti attivi possono essere suddivisi in trattamenti meccanici, chimici, immunomodulatori e antivirali. Esistono pochissimi confronti dettagliati tra i diversi metodi di trattamento. L'efficacia varia a seconda del metodo di trattamento. Ad oggi, nessun trattamento ha dimostrato di essere costantemente superiore ad altri trattamenti. La scelta del trattamento dovrebbe dipendere dalle capacità del medico, dalle preferenze e dalla tolleranza del paziente al trattamento, nonché dal numero di verruche e dalla gravità della malattia. Dovrebbero essere considerati anche l’efficacia comparativa, la facilità di somministrazione, gli effetti collaterali, i costi e la disponibilità del trattamento. In generale, il trattamento autosomministrato è considerato meno efficace del trattamento autosomministrato.
Il paziente effettua il trattamento a domicilio (secondo prescrizione del medico)
Metodi di trattamento in clinica
I metodi utilizzati in clinica includono podofillina, crioterapia con azoto liquido, acido bicloroacetico o acido tricloroacetico, cimetidina orale, escissione chirurgica, elettrocauterizzazione e terapia laser con anidride carbonica.
La podofillina liquida al 25%, derivata dalla podofillotossina, arresta la mitosi e provoca la necrosi dei tessuti. Il farmaco viene applicato direttamente sulla verruca del pene una volta alla settimana per 6 settimane (massimo 0, 5 ml per trattamento). La podofillina deve essere lavata via da 1 a 4 ore dopo il trattamento e non deve essere applicata su aree ad elevata umidità cutanea. L'efficacia della rimozione della verruca raggiunge il 62%. A causa delle segnalazioni di tossicità, inclusi decessi, associati all'uso di podofillina, il podofilox, che ha un profilo di sicurezza molto migliore, è considerato preferito.
L'azoto liquido, il trattamento di scelta per le verruche del pene, può essere applicato direttamente sulla verruca e 2 mm attorno ad essa utilizzando un flacone spray o un applicatore con punta di cotone. L'azoto liquido provoca danni ai tessuti e morte cellulare congelandosi rapidamente in cristalli di ghiaccio. La temperatura minima necessaria per distruggere le verruche è di -50 °C, anche se alcuni autori ritengono che sia efficace anche -20 °C.
L'efficacia della rimozione della verruca raggiunge il 75%. Gli effetti collaterali includono dolore durante il trattamento, eritema, desquamazione, vesciche, erosione, ulcerazione e dispigmentazione nel sito di applicazione. Un recente studio randomizzato parallelo di fase II su 16 uomini iraniani con verruche genitali ha dimostrato che anche la crioterapia con la formulazione di Wartner, che conteneva una miscela di 75% dimetil etere e 25% propano, era efficace. Sono necessarie ulteriori ricerche per confermare o confutare questa conclusione. Va detto che la crioterapia con la composizione di Wartner è meno efficace della crioterapia con azoto liquido.
L'acido bicloroacetico e l'acido tricloroacetico possono essere usati per trattare le piccole verruche del pene perché la loro capacità di penetrare nella pelle è limitata. Ciascuno di questi acidi agisce coagulando le proteine, seguito dalla distruzione delle cellule e dalla successiva rimozione della verruca del pene. Può verificarsi una sensazione di bruciore nel sito di applicazione. Le ricadute si verificano altrettanto spesso dopo l'uso dell'acido bicloroacetico o dell'acido tricloroacetico come con altri metodi. Il farmaco può essere utilizzato fino a tre volte a settimana. L'efficacia della rimozione della verruca è compresa tra il 64 e l'88%.
L'elettrocoagulazione, la terapia laser, il laser ad anidride carbonica o l'escissione chirurgica mediante distruzione meccanica della verruca possono essere utilizzati per verruche più grandi o gruppi di verruche difficili da rimuovere con metodi di trattamento conservativi. I metodi di trattamento meccanico sono più efficaci, ma il loro utilizzo comporta un rischio maggiore di cicatrici sulla pelle. L'anestesia locale applicata alle lesioni non occluse 20 minuti prima della procedura o una miscela di anestetici locali applicata alle lesioni occluse un'ora prima della procedura dovrebbero essere considerate come misure per alleviare il disagio e il dolore durante la procedura. L’anestesia generale può essere utilizzata per rimuovere chirurgicamente lesioni di grandi dimensioni.
Trattamenti alternativi
I pazienti che non rispondono ai trattamenti iniziali possono rispondere ad altri trattamenti o ad una combinazione di trattamenti. La terapia di seconda linea comprende cidofovir topico, intralesionale o endovenoso, 5-fluorouracile topico e ingenolo mebutato topico.
Nei pazienti immunocompromessi con verruche refrattarie può essere presa in considerazione la terapia antivirale con cidofovir. Il cidofovir è un fosfonato nucleosidico aciclico che inibisce competitivamente la DNA polimerasi virale, prevenendo così la replicazione virale.
Gli effetti collaterali del cidofovir topico (intralesionale) comprendono irritazione, erosione, alterazioni pigmentarie postinfiammatorie e cicatrici superficiali nel sito di applicazione. Il principale effetto collaterale del cidofovir per via endovenosa è la nefrotossicità, che può essere prevenuta mediante l'idratazione con soluzione salina e probenecid.
prevenzione
Le verruche genitali possono essere prevenute in una certa misura ritardando l’attività sessuale e limitando il numero di partner sessuali. I preservativi in lattice riducono la trasmissione dell'HPV se usati in modo coerente e corretto. I partner sessuali con verruche anogenitali dovrebbero essere trattati.
I vaccini contro l’HPV sono efficaci prima dell’attività sessuale e vengono utilizzati per la prevenzione delle infezioni primarie. Questo perché i vaccini non forniscono protezione contro le malattie causate dai tipi vaccinati di HPV che una persona ha acquisito attraverso una precedente attività sessuale. Il Comitato consultivo sulle pratiche di immunizzazione dei Centri per il controllo e la prevenzione delle malattie, l’American Academy of Pediatrics, l’American College of Obstetricians and Gynecologists, l’American Academy of Family Practice e l’International Human Papillomavirus Society raccomandano la vaccinazione di routine contro l’HPV di ragazze e ragazzi -Vaccino.
L’età target per la vaccinazione per ragazze e ragazzi è di 11 – 12 anni. Il vaccino può essere somministrato già a partire dai 9 anni di età. Tre dosi di vaccino HPV devono essere somministrate al mese 0, al mese 1-2 (solitamente 2) e al mese 6. Per gli uomini sotto i 21 anni e per le donne sotto i 26 anni è indicata una vaccinazione di recupero se non sono ancora state vaccinate all’età target. La vaccinazione è consigliata anche agli uomini gay o immunocompetenti di età inferiore ai 26 anni se non sono stati ancora vaccinati. La vaccinazione riduce la probabilità di contrarre l’infezione da HPV e successivamente di sviluppare verruche e cancro del pene. Vaccinare sia gli uomini che le donne riduce il rischio di verruche genitali sul pene meglio che vaccinare solo gli uomini, perché gli uomini possono contrarre l’infezione da HPV dai loro partner sessuali. La prevalenza delle verruche anogenitali è diminuita significativamente dal 2008 al 2014 a causa dell’introduzione della vaccinazione HPV.
Diploma
Le verruche del pene sono una malattia a trasmissione sessuale causata dall'HPV. Questa patologia può avere effetti psicosociali negativi sul paziente e influenzare negativamente la sua qualità di vita. Sebbene circa un terzo delle verruche del pene scompaiano senza trattamento, si preferisce un trattamento attivo per accelerare la risoluzione delle verruche, ridurre la paura dell'infezione, ridurre lo stress emotivo, migliorare l'aspetto estetico e ridurre lo stigma sociale associato alle lesioni del pene, ridurre e alleviare i sintomi.
I metodi di trattamento attivo possono essere meccanici, chimici, immunomodulatori e antivirali e sono spesso combinati. Ad oggi nessun trattamento si è dimostrato superiore agli altri. La scelta del metodo di trattamento dovrebbe dipendere dalla competenza del medico in questo metodo, dalle preferenze e dalla tolleranza del trattamento da parte del paziente, nonché dal numero di verruche e dalla gravità della malattia. Dovrebbero essere presi in considerazione anche l’efficacia comparativa, la facilità d’uso, gli effetti collaterali, il costo e la disponibilità del trattamento. I vaccini HPV prima dell’attività sessuale sono efficaci nella prevenzione primaria delle infezioni. L’età target per la vaccinazione è compresa tra 11 e 12 anni sia per le ragazze che per i ragazzi.

























